Mit KI zu wertschätzendem Service, sicheren und datenschutzkonformen Prozessen: Wie Krankenkassen zukunftsfähig werden
Krankenkassen sehen sich heute einer Vielzahl komplexer Herausforderungen gegenüber: Versicherte erwarten einen personalisierten und wertschätzenden Service, der ihre Anliegen ernst nimmt und effizient bearbeitet. Gleichzeitig müssen gesetzliche Normen und Fristen eingehalten und datenschutzrechtliche Standards gewährleistet werden. Der Einsatz von Künstlicher Intelligenz (KI) bietet hier enormes Potenzial, insbesondere bei der Verarbeitung sensibler Daten birgt er jedoch auch Risiken. Ein strukturierter und sicherer Einsatz von KI ist daher unverzichtbar, um diese Herausforderungen erfolgreich zu meistern.
Ganzheitliche Begleitung entlang der gesamten KI-Implementierung
Ein effektiver und nachhaltiger Einsatz von KI in der Gesundheitsbranche erfordert eine umfassende Begleitung über alle Phasen hinweg – von der ersten Orientierung und Bedarfsanalyse über die strategische Planung und Implementierung bis hin zur Optimierung bestehender Lösungen. Ein modularer Ansatz stellt sicher, dass KI-Lösungen an die spezifischen Bedürfnisse und Anforderungen der Organisation angepasst werden können. Themen wie KI-Architektur, KI-Governance und KI-Services spielen in den unterschiedlichen Phasen eines solchen KI-Projektes eine Schlüsselrolle.
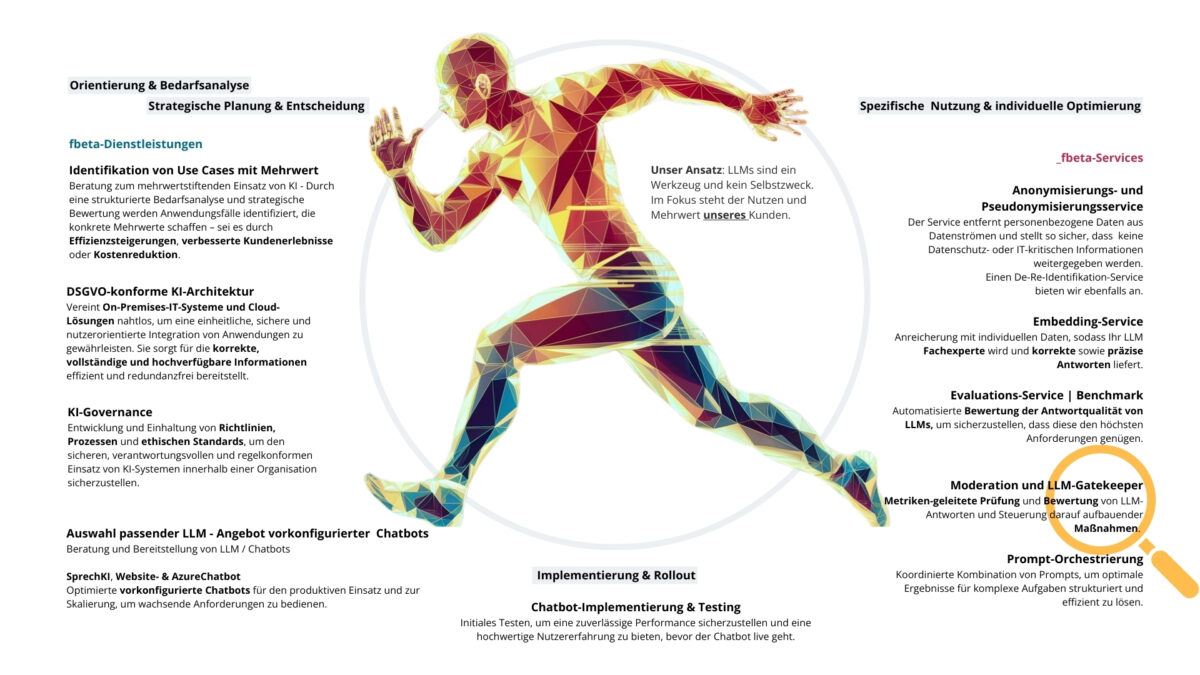
Vorkonfigurierte Services, eine abgestimmte Implementierung und flexible Anpassungen erlauben eine schnelle und kostengünstige Realisierung von mehrwertstiftenden Use Cases – wird von Anfang der Datenschutz mitgedacht, steht einer daten- und sicherheitskonformen Nutzung nichts im Wege.
Der LLM-Gatekeeper als ein zentraler Baustein für reibungslose und sichere KI-Prozesse
Der LLM-Gatekeeper gewährleistet, dass Prozesse, in denen LLM-Systeme und KI eingesetzt werden, sicher, strukturiert und effizient ablaufen. Dabei arbeitet er nach vordefinierten Metriken, die als Grundlage für Entscheidungen wie Priorisierungen, Weiterleitungen oder Anpassungen dienen. Wie ein Torwächter prüft er und entscheidet nach vordefinierten Kriterien, ob der „Weg freigemacht“ oder ob die Weiterleitung blockiert, angepasst oder priorisiert werden muss und steuert so die nächsten Schritte im Workflow.
Er setzt sich aus den vorkonfigurierten Modulen SCOPE und COMPLIANCE zusammen, die bestehende LLM-Systeme ergänzen oder als kombinierte Lösung implementiert werden können. Ziel ist es, komplexe Abläufe sicher und zielgerichtet zu steuern – ein Ansatz, der sowohl für Krankenkassen als auch für Branchen wie Finanzdienstleister oder Versicherungen mit ähnlichen Herausforderungen geeignet ist. Für den Einsatz in modernen Krankenversicherungen stehen zudem spezifische Lösungspakete bereit, die eine optimale Nutzung des LLM-Gatekeepers gewährleisten.
Wie funktioniert der LLM-Gatekeeper?
Mithilfe definierter Metriken (im Folgenden Kriterien genannt) ermöglicht unser LLM-Gatekeeper eine strukturierte Bewertung und Steuerung von bspw. LLM-Antworten, Kundenanfragen oder -Anträgen, internen Projekten oder Prozessen. Die Kriterien, die der Gatekeeper zur Bewertung heranzieht, werden im Voraus entsprechend der Kundenanforderungen festgelegt und können etwa Genauigkeit, Relevanz oder Kosten umfassen. Der Gatekeeper prüft und bewertet die vorliegenden Informationen anhand dieser Kriterien und sorgt so für eine fundierte und vergleichbare Entscheidungsbasis. Aufbauend auf diesen Entscheidungen können dann weitere Maßnahmen ergriffen werden. So kann der Gatekeeper – kriteriengeleitet, frei von Emotionen – einen Prozess steuern. Der Mensch kann, muss aber nicht Teil des Prozesses sein. Durch den Einsatz des LLM-Gatekeeper entstehen Prozesse, die reibungslos und sicher funktionieren – gesteuert von einem verlässlichen „Torwächter“, der für den zielgerichteten Einsatz von LLM und KI sorgt. Dies zeigen beispielhaft die drei Use Cases:
USE CASE 1: Wertschätzender Kundenservice durch den KI-gestützte Priorisierung – ein Wettbewerbsvorteil
Im Wettbewerb um Versicherte suchen Krankenkassen nach Möglichkeiten, ihren Service nicht nur effizient, sondern vor allem wertschätzend und individuell zu gestalten. Das Ziel ist es, sich als verlässlicher, empathischer Partner zu positionieren, der den Versicherten das Gefühl gibt, mehr als nur eine Nummer zu sein. Auf der anderen Seite steigt auch die Erwartung der Versicherten, nicht als „anonyme Datenpunkte“ behandelt zu werden und eine der Dringlichkeit angemessenen zügigen Bearbeitung ihrer Anliegen zu erfahren.
Hier setzt das Modul SCOPE mit kontextsensitiver Prüfung an. Durch intelligente Systeme wird jeder Vorgang im Detail analysiert und in seinem spezifischen Kontext nach definierten Kriterien bewertet. Die Priorisierung erfolgt nicht starr, sondern sensibel angepasst an die individuelle – zuvor flexibel festgelegte – Dringlichkeit und Relevanz des Anliegens. So können besonders wichtige oder komplexe Anliegen sofort erkannt und bevorzugt bearbeitet werden. Für die Krankenkassen bedeutet dies die Chance, durch einen empathischen und personalisierten Service zu punkten – ein klarer Vorteil im Wettbewerb um Versicherte. Effizienz und Geschwindigkeit sind dabei notwendige Nebeneffekte, die durch die Automatisierung der Prozesse erreicht werden. Krankenkassen, die diesen Schritt gehen, heben sich in einem zunehmend wettbewerbsintensiven Markt ab.
Das Paket zur Umsetzung dieses Use Cases umfasst die Bereitstellung einer Infrastruktur, bspw. in Microsoft Azure, ein LLM wie bspw. Llama oder GPT, den LLM-Gatekeeper (hier Modul SCOPE) sowie einen Service zur Orchestrierung des Use Case mit Schnittstellen zu Ihren Systemen. Optional: die Services „Anonymisierung“ und „Embedding“. Siehe auch unsere Artikelserie „Anpassungstechniken„. Eine Beratung zu den Themen Datenschutz, KI-Governance und Compliance runden das Paket ab.
USE CASE 2: Sicherheit und Kostenschutz durch intelligente Fristenüberwachung
Die gesetzliche Regulierung der Gesundheitsversorgung stellt Krankenkassen vor eine weitere komplexe Aufgabe: Fristen, wie sie etwa im Patientenrechtegesetz verankert sind, müssen strikt eingehalten werden. Andernfalls drohen finanzielle Risiken und rechtliche Konsequenzen, beispielsweise durch die Genehmigungsfiktion, also die automatische Genehmigung von Anträgen nach Ablauf der Frist.
Das Modul SCOPE bietet hier präzise Steuerung. Jede eingehende Anfrage wird durch intelligente Systeme auf Fristvorgaben hin überprüft und priorisiert. Droht eine Frist zu verstreichen, greifen automatisierte Maßnahmen, die den Vorgang hervorheben oder an einen Sachbearbeiter eskalieren. Das Ergebnis: Die Einhaltung gesetzlicher Vorgaben wird nicht dem Zufall überlassen. Vielmehr entsteht ein strukturiertes Fristenmanagement, das finanzielle Risiken minimiert und den rechtlichen Rahmen einhält.
In der Praxis zeigt sich, dass solche Systeme den Bearbeitungsprozess für Sachbearbeiter optimieren. Eingehende Workflows werden klassifiziert und priorisiert, sodass sich Fachkräfte auf komplexe Fälle konzentrieren können. Die Kombination aus Sicherheit und Effizienz verschafft den Krankenkassen einen klaren Vorteil.
Das Paket zur Umsetzung dieses Use Cases umfasst die Bereitstellung einer Infrastruktur, bspw. in Microsoft Azure, ein LLM wie bspw. Llama oder GPT, den LLM-Gatekeeper (hier Modul SCOPE), einen Service zur Orchestrierung des Use Case mit Schnittstellen zu Ihren Systemen sowie den Service „Embedding“. Eine Beratung zu den Themen Datenschutz, KI-Governance und Compliance runden das Paket ab.
USE CASE 3: Sicherer LLM-Einsatz – Vertrauen durch Technologie
Der Einsatz von KI bzw. Large Language Models (LLMs) im Kundenservice bietet viele Möglichkeiten – birgt jedoch auch Risiken. So können Large Language Models (LLMs) die bspw. als Bot auf der Homepage genutzt werden Fehlinformationen, datenschutzrelevante oder risikobehaftete Antworten generieren, die erhebliche Schäden verursachen können – sowohl rechtlich als auch für das Vertrauen der Versicherten.
Hier greift die Sicherheitsfunktion des Moduls COMPLIANCE. Eingehende Anfragen und generierte Antworten durch LLMs werden automatisiert geprüft. Der Fokus liegt auf der Erkennung risikobehafteter LLM-Antworten. Enthält eine LLM-Antwort potenziell sensible personenbezogene oder Gesundheitsdaten, können sie bspw. automatisch angepasst, anonymisiert oder blockiert werden. Der User erhält somit nicht 1:1 die Antwort des LLMs, sondern eine (nach Konfiguration vorgegebene) angepasste Antwort. Das System agiert als Sicherheitsfilter, der Risiken minimiert und gleichzeitig die Effizienz des automatisierten Kundenservices aufrechterhält. Bspw. können unkritische Antworten direkt ausgegeben werden, kritische werden von einem Sachbearbeiter zunächst gegengeprüft und dann freigegeben oder angepasst.
Das Paket zur Umsetzung dieses Use Cases umfasst die Bereitstellung einer Infrastruktur, bspw. in Microsoft Azure, ein LLM wie bspw. Llama oder GPT, den LLM-Gatekeeper (hier Modul COMPLIANCE), einen Service zur Orchestrierung des Use Case mit Schnittstellen zu Ihren Systemen sowie die Services „Anonymisierung“ und „Embedding“. Eine Beratung zu den Themen Datenschutz, KI-Governance und Compliance runden das Paket ab.
Der LLM-Gatekeeper: Mögliche Vorteile für Krankenkassen
Durch den Einsatz des LLM-Gatekeeper können Krankenkassen vielfältige Vorteile nutzen, um ihre Prozesse zu optimieren und die Versichertenbetreuung nachhaltig zu verbessern:
- Effizientere Entscheidungsfindung: Anträge und Prozesse lassen sich basierend auf objektiven Metriken priorisieren.
- Klarheit und Transparenz: Subjektive Einflüsse werden minimiert, was nachvollziehbare Entscheidungswege schafft.
- Automatisierte Prozesse: Durch KI-gestützte Bewertungen kann der manuelle Aufwand reduziert werden.
Fazit: Intelligente Lösungen für zukunftssichere Krankenkassen
Die Herausforderungen für Krankenkassen – vom Aufbau eines effizienten und wertschätzenden Service über die Einhaltung gesetzlicher Vorgaben und Kostenkontrolle bis hin zur sicheren Verarbeitung sensibler Daten und Reduzierung des Verwaltungsaufwands – lassen sich durch den LLM-Gatekeeper und die spezifischen Lösungspakete gezielt angehen. Mit den Modulen SCOPE und COMPLIANCE bieten wir flexible vorkonfigurierte Lösungen zur Optimierung bestehender Prozesse oder zur vollständigen Integration neuer Systeme.
Dies stärkt die Wettbewerbsfähigkeit, minimiert Risiken und ermöglicht einen Service, der den Versicherten wirklich in den Mittelpunkt stellt.
Möchten Sie mehr über den sicheren und effizienten Einsatz von KI in Ihrer Krankenkasse erfahren? Sprechen Sie uns an – wir zeigen Ihnen, wie zukunftssicherer Service aussehen kann.
Ansprechpartner
Dr. Kai-Uwe Morgenstern